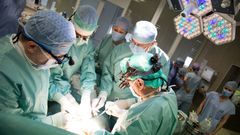
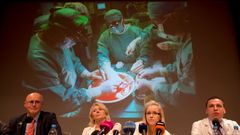
Proč jste u tak malého pacienta přistoupili k transplantaci jater?
Některé děti se rodí s vadou žlučových cest nebo s nějakou metabolickou chorobou. Pak je otázka, jestli je možné tu chorobu nějak léčit. Samozřejmě že čím je dítě větší, tím je transplantace snazší a má dlouhodobě větší naději na úspěch.
Na druhou stranu vždy je potřeba vážit, jestli dítě má podstoupit operaci na žlučových cestách, která ve většině případů transplantaci nevyloučí, ona ji pouze o něco oddálí. To znamená, že dítě se k ní nedostává jako úplně maličké, ale třeba jako roční, dvouleté, šestileté. Jsou případy, kdy je lepší transplantovat rovnou a neoddalovat to. A to byl právě případ tohoto malého děvčátka.
Proč to zrovna u něj bylo nutné takto brzy?
Trpěla od narození biliární atrézií, tedy se jí nevyvinuly žlučové cesty, což ji ohrožovalo na životě selháním jater.
S kolegy z Fakultní nemocnice v Motole jsme se nad jejím zdravotním stavem scházeli od měsíce a půl či dvou jejího věku, a to včetně víkendů. Jel jsem tam třeba sobotu v noci, protože se její stav zhoršil. Shodli jsme se na tom, že u ní nepřipadá v úvahu jiná varianta nežli transplantace už v takto nízkém věku.
Je to tedy tak, že většinou u těchto dětí nejprve operujete žlučové cesty a tím oddálíte samotnou transplantaci?
Ano. Většina těchto dětí je operována v Motole na klinice dětské chirurgie, kde jim kolegové provedou takzvanou Kasaiovu operaci. To znamená, že žlučové cesty, které těmto dětem vrozeně chybí, nahradí částí tenkého střeva. Problém je v tom, že to není finální řešení, děti to nevyléčí. Ale umožní jim to nějaký růst po dobu roku, dvou a víc tak, abychom oddálili transplantaci.
Jak často se děti s takovými vadami rodí?
Já to řeknu jinak. Předpoklad u nás je asi 10 až 15 transplantací u dětí ročně, což odpovídá populaci České republiky. My tolik výkonů v posledních letech provádíme a z nich většina je právě s vrozenou vadou žlučových cest. Lze tedy očekávat, že takových dětí je v republice zhruba deset za rok.
Játra dělíme pro dva pacienty
V čem je u takto malých dětí rozdíl oproti transplantacím u větších dětí nebo dospělých?
Takový pacient nemá šanci dostat játra od stejně velkého zemřelého dárce. Jednak takoví dárci v podstatě nejsou a zadruhé je prokázáno, že dětská játra transplantovaná dítěti obvykle mají více komplikací. Z tohoto důvodu jsme zavedli od ledna 2013 program splitu jater, tedy dělení pro dva příjemce - mezi dospělého a dítě, v některých případech i mezi dvě děti nebo dva dospělé. Takto malé dítě dostane část jater od dospělého zemřelého dárce.
Celé to začíná už nabídkou zemřelého dárce. My ho musíme velmi přesně vyhodnotit, změřit na CT objem jeho jater, respektive jejich částí. Pak musíme spočítat, jaký objem potřebuje to malé dítě. Při odběru musíme játra rozdělit na dvě části a tu oddělenou menší část ještě mnohdy zmenšovat na takový objem, aby se to do toho miniaturního dětského bříška vešla, ale na druhou stranu, aby byla dostatečně veliká pro jaterní funkci.
Pak je rozdíl vcelku logicky ve velikosti pacienta a potažmo všech struktur, cév, žlučovodů. Všeho, co musíme napojovat, aby nová játra byla funkční. Struktury, které napojujeme, jsou miniaturní. Dětská jaterní tepna má něco do dvou milimetrů, mnohdy i méně. Stejně tak vrátnicová žíla, která je u dospělého centimetr či centimetr a půl, u dítěte je třeba dva tři milimetry. Čím menší je céva, tím vyšší je riziko trombózy, tedy uzávěru krevní sraženinou. Takové napojení je pro nás mnohem rizikovější a je mu potřeba věnovat mnohem větší pozornost, než když je to větší struktura u dospělého.
Je potřeba během operace potřeba používat i speciální nástroje?
Určitě. Jednak používáme lupové brýle se zvětšením od dvou a půl do pěti, někdy používáme operační mikroskop, který zvětšuje struktury až padesátinásobně. Současně máme mikrochirurgické nástroje. Jehly, které používáme, jsou tak malé, že bez brýlí prakticky nejsou vidět.
Jak je to s transplantacemi u takto malých dětí v případě jiných orgánů než jater?
Nebudu mluvit za odbornost srdce a plic, to mi nepřísluší. Všechny ostatní orgány se transplantují spíše u dětí větších. Například ledviny. Děti dostávají ledvinu od dospělého. Když se transplantuje tenké střevo, tak také dětem větším, a jenom jeho část. Buď od žijícího, nebo od zemřelého dárce. V Evropě spíše od zemřelého. U takhle malých dětí se prakticky transplantují pouze játra.
S těmi ostatními transplantacemi - ledvin nebo tenkého střeva - se dá počkat, až dítě bude větší. Ve chvíli, kdy má závažnou chorobu jater, která může dítě ohrozit i na životě, tak dost dobře nelze s transplantací čekat. Jsme vlastně nuceni ji provést i v takto nízkém věku.
Probíhají podobné operace u takto malých dětí v zahraničí?
Já jsem s kolegy ze zahraniční v kontaktu několikrát týdně. Malým dětem se orgány transplantují třeba v Anglii - v Birminghamu a v londýnské King's College. Většina dětí, které my považujeme za velmi malé, jsou někde kolem pěti šesti kilo. To je považováno za jeden z nejobtížnějších transplantačních výkonů. Ale takto malé dítě, v podstatě novorozenec, to je výjimečné. Jde o jednotlivce i v ostatních velkých prestižních centrech v Evropě.
Uvádíte, že játra jsou v IKEM druhým nejčastěji transplantovaným orgánem. Který orgán je první?
Tím jsou ledviny. Jater v posledních letech děláme kolem 130 ročně, dřív to bývalo 50 nebo 60 za rok. Ta čísla nám velmi narostla. Ledviny byly historicky vždy nejčastější orgán v IKEM a jistě jím i do budoucna zůstanou. Těch se dělá dohromady asi 280 ročně.
Dárci stále chybí
Je dostatek orgánů od dárců?
Není a obávám se, že nikdy nebude. Počet čekatelů je vždycky vyšší než počet orgánů, které jsou meziročně k dispozici. Druhá věc je, že všude na světě existuje fenomén takzvaných rozevírajících se nůžek. Počet zemřelých dárců roste pomalu nebo zůstává podobný jako v minulých letech, ale počet čekatelů roste, a to rychleji než počet dárců. Nůžky se rozevírají. Každý rok proto pacienti čekají déle a někteří se bohužel svého orgánu nedočkají.
Dá se s tím něco dělat?
My děláme všechno, co můžeme. Žádné ideální řešení na světě neexistuje. Jedním řešením jsou transplantace od žijících dárců. Od nich se snažíme v co největším počtu provádět transplantace ledvin. Ty nejenže mají pro příjemce velkou výhodu v tom smyslu, že obvykle okamžitě skvěle a navíc dlouho fungují, ale zadruhé ledvina od zemřelého dárce, kterou my takto "ušetříme", může být alokována do čekací listiny někomu jinému. To znamená, že z takové transplantace profituje další pacient.
U transplantací jater od žijících dárců je problematika ještě o něco složitější. Provádíme ji pouze u dětí, u dospělých to zatím není tak nutné. Pro dárce je to rizikovější než u ledviny, takže jsme přece jenom zdrženlivější.
Žádný univerzální mechanismus zvýšení počtu dárců neexistuje. Další varianta jsou dárci se smrtí oběhu, což je na západ od nás běžné, u nás zatím v plenkách. Nicméně každý rok i takových dárců přibývá.
Z IKEM často chodí zprávy o unikátních operacích. Máte nějaké mety, kterých jste zatím nedosáhli, ale v budoucnu byste mohli?
Myslím si, že nemáme žádné mety. Akorát průběžně reagujeme na potřeby populace. Za poslední roky jsme samozřejmě ošetřili pacienty novou metodou, na kterou si předtím nikdo netroufl, byť třeba v literatuře byla popsána nebo v zahraničí s ní už nějaká zkušenost byla.
Ve chvíli, kdy se objeví pacient, který do té doby v České republice nebyl ošetřitelný, tak zvažujeme v podstatě jakoukoli alternativu. To jsme za poslední roky udělali mnohokrát. Jsou to třeba splity nebo transplantace tenkého střeva v kombinaci s ostatními orgány, transplantace dělohy. To jsou věci nové, které ale nezavádíme proto, že bychom měli nějaké mety nebo se snažili cokoliv komukoliv dokázat, ale proto, že ti pacienti tady jsou a potřebují to. A nám připadá nevhodné jim to upřít.